Содержание:
Жировая печень (жировой гепатоз) = жировая болезнь печени
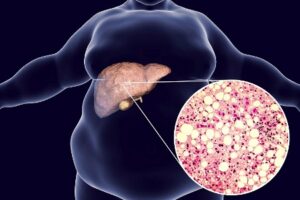 Жировой гепатоз с 2014 года рассматривается международной ассоциацией гепатологов как жировая болезнь печени (ЖБП), а не какое-то безобидное отложение капелек жира в клетках печени. Жировой гепатоз включает спектр хронических заболеваний печени, характеризующихся чрезмерным накоплением жиров в печени (стеатоз), что может привести квоспалению (стеатогепатит) и фиброзу. При отсутствии своевременного лечения жировая болезнь печени может перейти в цирроз, рак печени и печеночную недостаточность. Жировой гепатоз ассоциируется с многочисленными осложнениями и сопутствующими заболеваниями, в том числе сердечно-сосудистыми и метаболическими. В современной гепатологии в жировом гепатозе выделяют неалкогольную жировую болезнь печени (НАЖБП) и алкогольную жировою болезнь печени (АЖБП), в зависимости от истории употребления алкоголя пациентом.
Жировой гепатоз с 2014 года рассматривается международной ассоциацией гепатологов как жировая болезнь печени (ЖБП), а не какое-то безобидное отложение капелек жира в клетках печени. Жировой гепатоз включает спектр хронических заболеваний печени, характеризующихся чрезмерным накоплением жиров в печени (стеатоз), что может привести квоспалению (стеатогепатит) и фиброзу. При отсутствии своевременного лечения жировая болезнь печени может перейти в цирроз, рак печени и печеночную недостаточность. Жировой гепатоз ассоциируется с многочисленными осложнениями и сопутствующими заболеваниями, в том числе сердечно-сосудистыми и метаболическими. В современной гепатологии в жировом гепатозе выделяют неалкогольную жировую болезнь печени (НАЖБП) и алкогольную жировою болезнь печени (АЖБП), в зависимости от истории употребления алкоголя пациентом.
Как часто встречается жировой гепатоз?
Жировой гепатоз, а именно неалкогольная жировая болезнь печени — наиболее распространенное хроническое заболевание в мире. Распространенность его оценивается в 20-45% в общей популяции, и до 90% у пациентов с ожирением, в том числе у детей. Жировой гепатоз тесно связан с ожирением, диабетом и дислипидемией. Нарастающие темпы ожирения в мире и жирового поражения печени населения в промышленно развитых странах, определили необходимость широких исследований причин этой патологии. Пока механизмы развития жирового гепатоза остаются непонятными, затруднен и поиск лекарственных препаратов. Высказано много гипотез, которые проходят экспериментальную и клиническую проверку. Пока результаты клинических испытаний не позволяют рекомендовать медикаментозное лечение жирового гепатоза, но доказали эффективность диетотерапии в сочетании с физической активностью и использование лекарственных растений (китайская фитотерапия). Получены убедительные доказательства, что жировой гепатоз излечим, главное вовремя и правильно лечить.
Основы лечебной диеты при жировом гепатозе
Эффективная при жировом гепатозе диета должна отвечать следующим требованиям:
- Быть сбалансированной, ограниченной и индивидуально подобранной. Диета позволяет снизить вес и избавиться от ожирения печени.
- Углеводы должны составлять 40-50% от общей энергии дневного рациона. Диета обогащена сложными углеводами, богатыми клетчаткой.
- Важную роль в этиологии ожирения печени играет чрезмерное потребление фруктозы с безалкогольными напитками. Потребление фруктозы сопровождается формированием жировой печени: при избытке фруктозы в печени из неё синтезируются жиры. Содержание фруктозы в диете при жировом гепатозе по возможности должно быть сведено до минимума.
- Простые сахара в диете не должны превышать 10% от общего потребления энергии.
- Жиры диеты должны составлять <30% ежедневных калорий. Крайне важно увеличить содержание пищевых продуктов, богатых моно- и полиненасыщенными жирными кислотами, которые уменьшают воспаление и способствуют улучшению клинической картины ожирения печени
- Белки должны составлять 15-20% от общей энергии. Умеренное потребление белка является оптимальным для пациентов с жировым гепатозом из-за снижения резистентности к инсулину при этой патологии.
Потеря веса — основа успешного лечения жирового гепатоза
 При избыточном весе (индекс массы тела (ИМТ): 25-30 кг / м2) и ожирении (ИМТ> 30 кг/м2) рекомендуется потеря веса. Потеря веса не должна превышать 1 кг в неделю. Быстрая и неконтролируемая потеря веса может быть вредна для пациентов и может даже ухудшить клинические симптомы жировой печени. Рекомендуется избегать очень низкокалорийных диет (388 ккал / день). Они могут вызывать активацию воспаления и повышение уровня билирубина в сыворотке крови.
При избыточном весе (индекс массы тела (ИМТ): 25-30 кг / м2) и ожирении (ИМТ> 30 кг/м2) рекомендуется потеря веса. Потеря веса не должна превышать 1 кг в неделю. Быстрая и неконтролируемая потеря веса может быть вредна для пациентов и может даже ухудшить клинические симптомы жировой печени. Рекомендуется избегать очень низкокалорийных диет (388 ккал / день). Они могут вызывать активацию воспаления и повышение уровня билирубина в сыворотке крови.
Общие требования к диете для пациентов с жировой печенью
- она должна быть низкокалорийной,
- богатой клетчаткой,
- богатой мононенасыщенными жирными кислотами.
| Таблица — Диетические рекомендации для субъектов с ожирением и жировым гепатозом |
| Энергосодержание диеты:
1000-1200 ккал в день для женщин, страдающих ожирением, 1200-1600 ккал в день для мужчин с ожирением *
Углеводы — 40-50% от общего количества калорий Жир — <30% от общего количества калорий (насыщенные жирные кислоты> 7% и <10% от общего количества калорий) Белки — около 20% от общего количества калорий Дефицит энергии должен составлять от 500 до 1000 ккал в день. |
Выбор продуктов питания при жировом гепатозе
- Пищевые продукты, рекомендованные для пациентов с жировым гепатозом, должны быть с низкими содержанием насыщенных ЖК и преобладанием в 3-4 раза ненасыщенных ЖК.
- Источники ненасыщенных ЖК – растительные масла, полиненасыщенных жирных кислот — рыбий жир, раба холодных морей, морепродукты.
- Полиненасыщенные жирные кислоты, включая докозагексаеновую кислоту (ДГК) и эйкозапентаеновую кислоту (ЭПК), положительно влияют на течение жирового гепатоза. Пищевые продукты, богатые ДГК и ЭПК, включают морскую рыбу, зеленые листовые овощи, рапсовое масло и семена льна. Потребление рыбьего жира уменьшает синтез жиров в печени, увеличивает поглощение глюкозы жировой тканью и уменьшает висцеральный жир. Прием омега-3 жирных кислот препятствует активации клеток Купфера и продукции ими провоспалительных цитокинов.
- Целесообразно исключить безалкогольные напитки, богатые фруктозой и сахарозой или другими подсластителями,
- Мясо должно быть с низким содержанием жира. Рекомендуемое мясо — белое и иногда красное мясо.
- Пищу следует варить, готовить на пару или выпекать без добавления жира. Необходимо избегать жарки. Жареная пища трудно переваривается, её калорийность значительно выше, чем у пропаренной или вареной пищи.
- Использование соусов и подливок противопоказано.
- Следует исключить фаст-фуды.
- Пациентам с ожирением рекомендуются грецкие или кедровые орехи. Они богаты α-линоленовой жирной кислотой: 30 г грецких орехов или 5 г кедровых в день.
- Диета должна быть богата фруктами и овощами — источниками антиоксидантов (β-каротин, витамины C и E). Хорошие источники витамина С включают черную смородину (182,6 мг / 100 г продукта), листья петрушки (177 мг / 100 г), красный перец (144 мг / 100 г) и хрен (114 мг / 100 г). Пищевые продукты, богатые β-каротином: морковь (9938 мкг / 100 г), курага (7842 мкг / 100 г), листья петрушки (5410 мкг / 100 г) и листья лука (3400 мкг / 100 г). Хорошие источники витамина Е включают растительные масла, особенно подсолнечное масло (46,71 мг / 100 г) и ростки пшеницы (15,10 мг / 100 г).
При ожирении печени в диете полезен сок черноплодной рябины (ЧР). ЧР характеризуется высоким антиоксидантным потенциалом по сравнению с другими фруктами. Черноплодная рябина содержит полифенолы и особенно большое количество проантоцианинов и антоцианов. Сок черноплодной рябины поддерживает уровень хорошего холестерина и блокирует синтез жиров в печени из фруктозы и снижает массу тела.
Нет глутамату натрия при жировой дегенерации печени
В последнее время значительно увеличилось потребление пищевых продуктов с добавлением глутамата натрия (GNa). По оценкам, потребление GNa в Европе составляет 30 мг/кг массы тела в день. Приемлемое ежедневное потребление составляет 0-120 мг/кг веса тела. Глутамат натрия является пищевой добавкой, используемой для усиления вкуса в любых пищевых продуктах. Текущие клинические исследования показывают, что потребление GNa увеличивает риск развития жирной печени и усиливает воспаление, а также дисплазию в гепатоцитах. Потребление этой добавки способствует повышению концентрации свободных жирных кислот и триглицеридов в сыворотке крови. GNa вызывает ухудшение β-окисления жирных кислот, синтез желчных кислот и хранение липидов.
Низкокалорийная диета используется не дольше 6 месяцев. Контакт с гепатологом и диетологом обязателен.